Тема: ДЕЙСТВИЯ ВОЕННОСЛУЖАЩИХ ПРИ НЕСЧАСТНЫХ СЛУЧАЯХ, ПОРЯДОК ОКАЗАНИЯ ПЕРВОЙ ПОМОЩИ ПОСТРАДАВШИМ
Учебные вопросы:
1. Признаки отравления, обморожения (теплового удара), ожога, электротравмы. Порядок оказания первой помощи при отравлении, обморожении (тепловом ударе), ожоге, электротравме. Порядок проведения искусственного дыхания, непрямого массажа сердца.
2.Транспортировка пострадавших, использование индивидуальных средств медицинской защиты, наложение повязки, остановка кровотечения.
1. Признаки отравления, обморожения (теплового удара), ожога, электротравмы. Порядок оказания первой помощи при отравлении, обморожении (тепловом ударе), ожоге, электротравме. Порядок проведения искусственного дыхания, непрямого массажа сердца
1.1. Признаки отравления, обморожения (теплового удара), ожога, электротравмы. Порядок оказания первой помощи при отравлении, обморожении (тепловом ударе), ожоге, электротравме.
1.1.1. Отравление - это патологическое состояние, развивающееся в результате употребления пищи, загрязненной токсинами, живыми микроорганизмами, ядовитыми химическими веществами. Как правило, в этих случаях поражается пищеварительный тракт.
Пищевые отравления
При приеме внутрь недоброкачественных (инфицированных) продуктов животного происхождения (мясо, рыба, колбасные изделия, мясные и рыбные консервы, молоко и изделия из него и т.д.) возникает пищевое отравление - пищевая токсико-инфекция. Заболевание вызывают находящиеся в данном продукте микробы и продукты их жизнедеятельности - токсины Мясо, рыба могут инфицироваться еще при жизни животных, но наиболее часто это происходит в процессе приготовления пищи и неправильного хранения пищевых продуктов.
Первые симптомы заболевания проявляются через 2-4 часа после приема зараженного продукта в некоторых случаях заболевании может проявиться через больший промежуток времени 20-26 часов.
Заболевание обычно начинается внезапно: остро возникают общее недомогание, тошнота, часто повторная рвота, схваткообразные боли в животе, частый жидкий стул, иногда с примесью слизи и прожилками крови. Очень быстро нарастает интоксикация, проявляющая снижением артериального давления, учащением и ослаблением пульса, бледностью, жаждой, высокой темпе; турой (38-40°С).
Если больного оставить без помощи явления интоксикации нарастают катастрофически быстро, нарастает сердечно-сосудистая недостаточность возникают судорожные сокращения мышц, наступает коллапс и смерть.
Первая помощь заключается в немедленном промывании желудка водой при помощи желудочного зонд или путем вызывания искусственной рвоты-обильное питье теплой воды (1,5-2 л) с последующим раздражением корня языка. Промывать следует до «чистой воды». Давать обильное питье нужно и при самостоятельной рвоте. Для скорейшего удаления из кишечника инфицированных продуктов больному необходимо дать карболен (желудочный уголь) и слабительное.
Запрещается прием какой-либо пищи (в течение 1-2 суток), но назначается обильное питье. К пострадавшему следует вызвать скорую медицинскую помощь или доставит его в медицинское учреждение.
Отравление ядохимикатами
Имеющие место отравления ядохимикатами являются результатом грубых нарушений по их применению. Наиболее часто происходят отравления фосфорорганическими соединениями (тиофос, хлорофос), которые могут попадать в организм ингаляционным путем вместе с вдыхаемым воздухом и энтерально - вместе с пищевыми продуктами. При попадании на слизистые оболочки возможны их ожоги.
Скрытый период болезни продолжается 15-60 мин. Затем появляются симптомы поражения нервной системы, повышенное слюноотделение, отделение мокроты, потливость. Дыхание учащается, становится шумным с хрипами, слышимыми на расстоянии. Больной становится беспокойным, возбужденным, вскоре присоединяются судороги нижних конечностей и усиленная перистальтика. Несколько позднее наступают параличи мускулатуры, в том числе и дыхательной. Остановка дыхания ведет к асфиксии и смерти.
При отравлениях, возникших вследствие вдыхания ядохимикатов, основной задачей первой помощи является немедленная транспортировка пострадавшего в стационар. В случае остановки дыхания следует проводить непрерывное искусственное дыхание. При отравлениях вследствие попадания ядов в желудочно-кишечный тракт необходимо промывание желудка водой со взвесью активированного угля; дают солевые слабительные. Ядохимикаты с кожи и слизистых оболочек следует удалить струёй воды
Отравление угарным газом
Отравление угарным газом может произойти в помещениях с недостаточной вентиляцией, помещениях с печным отоплением или недавно проведенным ремонтом.
Признаки отравления угарным газом. У пострадавшего отмечаются потеря сознания, выраженная синюшность слизистых оболочек и лица. Смертельный исход связан с остановкой дыхания и снижением сердечной деятельности.
Если произошло отравление легкой степени, то пострадавший может предъявлять жалобы на: сильную головную боль; головокружение; боль в груди; сухой кашель, слезотечение, тошноту и рвоту.
В некоторых случаях могут происходить зрительные и слуховые галлюцинации. У пострадавшего наблюдают покраснение кожных покровов, ярко-красную окраску слизистых оболочек, учащенное сердцебиение, повышенное артериальное давление. Постепенно нарастает сонливое состояние, может возникнуть двигательный на фоне сохраненного сознания, затем развивается кома.
У пострадавшего, находящегося в коматозном состоянии, могут возникнуть судороги, непроизвольное мочеиспускание. Зрачки в таком состоянии слабо реагируют на свет, нарушается дыхание. В некоторых случаях возможен выход из комы, который сопровождается двигательным возбуждением. В качестве осложнений комы могут быть нарушения мозгового кровообращения, кровоизлияния в мозг, поражения периферической нервной системы, отек мозга, нарушения зрения.
Первая помощь при отравлении угарным газом. Пострадавшего следует вынести из помещения на свежий воздух, обеспечить ему удобное горизонтальное положение, освободить от стесняющей одежды. В случае отсутствия дыхания или его значительного ослабления нужно начать проведение искусственного дыхания.
Для устранения последствий вдыхания угарного газа необходимо растереть тело пострадавшего, приложить согревающие грелки к его ногам, дать понюхать ватку, смоченную нашатырным спиртом.
Независимо от степени отравления человека госпитализируют, так как позднее могут возникнуть осложнения со стороны нервной и дыхательной систем.
Чем раньше будут предприняты указанные меры, тем успешнее окажется результат от лечения. Если произошло отравление легкой степени, то пострадавшему необходимо дать чай или кофе.
Обморожения
Обморожение представляет собой повреждение какой-либо части тела (вплоть до омертвения) под воздействием низких температур. Чаще всего обморожения возникают в холодное зимнее время при температуре окружающей среды ниже –10°С - –20°С. При длительном пребывании вне помещения, особенно при высокой влажности и сильном ветре, обморожение можно получить осенью и весной при температуре воздуха выше нуля.
К обморожению на морозе приводят тесная и влажная одежда и обувь, физическое переутомление, голод, вынужденное длительное неподвижное и неудобное положение, предшествующая холодовая травма, ослабление организма в результате перенесённых заболеваний, потливость ног, хронические заболевания сосудов нижних конечностей и сердечно-сосудистой системы, тяжёлые механические повреждения с кровопотерей, курение и пр.
Первая помощь пострадавшему состоит в прекращении охлаждения, согревании конечности, восстановления кровообращения в поражённых холодом тканях и предупреждения развития инфекции.
Первое, что надо сделать при признаках обморожения – доставить пострадавшего в ближайшее тёплое помещение, снять промёрзшую обувь, носки, перчатки. Одновременно с проведением мероприятий первой помощи необходимо срочно вызвать врача, скорую помощь для оказания врачебной помощи.
Не рекомендуется растирать больных снегом, так как кровеносные сосуды кистей и стоп очень хрупки и поэтому возможно их повреждение, а возникающие микроссадины на коже способствуют внесению инфекции. Нельзя использовать быстрое отогревание обмороженных конечностей у костра, бесконтрольно применять грелки и тому подобные источники тепла, поскольку это ухудшает течение обморожения. Неприемлемый и неэффективный вариант первой помощи – втирание масел, жира, растирание спиртом тканей при глубоком обморожении.
При общем охлаждении лёгкой степени достаточно эффективным методом является согревание пострадавшего в тёплой ванне при начальной температуре воды 24°С, которую повышают до нормальной температуры тела.
При средней и тяжёлой степени общего охлаждения с нарушением дыхания и кровообращения пострадавшего необходимо как можно скорее доставить в больницу.
Ожоги (тепловой удара)
Ожог - повреждение тканей, возникшее от местного теплового, химического, электрического и радиационного воздействия. В зависимости от вида воздействия ожоги подразделяются на термические, химические, лучевые, электрические, световые и солнечные.
Термический ожог - ожог, вызванный воздействием источников тепла, например, пламени, горячей жидкости, раскаленных предметов, Термический ожог, вызванный воздействием горячей жидкости или пара, называют обвариванием.
Химический ожог - ожог, вызванный воздействием каких-либо химических веществ, например, кислот, щелочей.
Лучевой ожог - ожог, вызванный воздействием ионизирующего излучения,
Электрический ожог - ожог, вызванный прохождением через ткань электрического тока значительной силы и напряжения; характеризуется большой глубиной поражения.
Световой ожог - термический ожог, вызванный воздействием интенсивного светового излучения, например, при ядерном взрыве.
Солнечный ожог - ожог кожи, вызванный воздействием солнечного излучения.
Ожоги относятся к наиболее часто встречающимся несчастным случаям, требующим оказания срочной помощи. 90-95% всех ожогов относятся к термическим.
Тяжесть ожога зависит от его вида, глубины, площади, а также от того, какой орган подвергся ожогу.
Различают четыре степени ожогов.
При ожоге первой степени повреждается только верхний слой кожи, называемый эпидермис. Пострадавший чувствует боль, кожа краснеет, но не разрушается. Нервные окончания не повреждаются. Лечение ожогов первой степени обычно занимает 3-4 дня.
При ожоге второй степени повреждается эпидермис и слой, находящийся под ним, дерма.
Ожог второй степени вызывает боль (часто сильную), волдыри, отек. Поверхность обожженного участка может быть мокрой или сочащейся. Могут повреждаться нервные окончания. Возможен шок, так как теряется жидкость, скапливающаяся в волдырях. При прорыве волдырей место ожога может быть инфицировано. Лечение ожогов второй степени занимает, как правило, неделю и более.
При ожоге третьей степени повреждаются глубокие слои кожи. Кожа при таких ожогах выглядит восково-белой.
При ожоге четвертой степени происходит обугливание тканей, могут повреждаться мышцы, сухожилия, кости.
Первая помощь при ожогах. Охладить обожженный участок водой, чтобы не дать жару ожога распространиться в разные стороны и вглубь тканей. (Не забыли о том, что сначала нужно обеспечить безопасность себе и пострадавшему).
Охлаждение также поможет облегчить боль, уменьшить вероятность развития шока.
При термических ожогах охлаждать 10 минут, при химических - 20 минут. Слишком серьезные ожоги надо охлаждать сразу же, еще до начала сердечно-легочной реанимации.
Если у пострадавшего нет дыхания или пульса, приступить к сердечно-легочной реанимации. Если пострадавший без сознания, но дышит - перевести его в безопасное положение.
Снять любую узкую одежду, а также часы, браслеты, пояса, ожерелья иди кольца, иначе от них будет намного труднее и болезненнее избавиться, когда разовьется отек.
Покрыть ожог перевязочным материалом или неиспользованным ранее пластиковым пакетом.
Никогда не снимать одежду, которая прилипла к кожным покровам. При необходимости срезать неприлипшую одежду вокруг обожженного участка, но не стягивать ее, поскольку можно легко причинить большие повреждения и травмировать обожженную плоть.
Не вскрывать никаких волдырей, не отслаивать кожу. В противном случае возможно инфицирование в месте ожога и образование шрамов при заживлении.
Не применять никаких масел, мазей и лосьонов.
Не накладывать никаких лейкопластырей на место ожога: сдирая пластырь, можно отслоить кожу.
Принять противошоковые меры и пострадавшего с ожогами госпитализировать.
Тепловые и солнечные удары.
Тепловой удар - остро возникающее патологическое состояние, обусловленное нарушением терморегуляции организма при длительном воздействии на него высокой температуры воздуха или инфракрасного (теплового) излучения.
Солнечный удар - тепловой удар, вызванный интенсивным или длительным воздействием на организм прямого солнечного излучения.
Тепловой удар характеризуется: повышением температуры тела; усиленным потоотделением; учащением пульса и дыхания; головной болью; тошнотой и рвотой; обмороками; в тяжелых случаях - острым развитием оглушения, психомоторного возбуждения, судорог, нарушений координации движений.
Часто тепловой удар развивается постепенно.
Первые симптомы - слабость, головокружение и тошнота. Могут отмечаться судороги и головные боли. Обычно при этом у человека пересыхает во рту и ощущается жажда.
Затем прекращается потовыделение, кожа становится горячей, сухой, краснеет, а иногда синеет из-за недостатка кислорода. Хотя к этому времени температура тела превышает 40°С, пострадавший может ощущать озноб.
Моча становится темной, пульс - ускоренным, сильного наполнения, возрастает частота дыхания. С ухудшением состояния все более ярко выраженным становятся нарушения сознания. Если температура тела превышает 41 С, то могут начаться судороги, наступает кома и смерть.
Первая помощь при тепловом ударе.
Постараться найти прохладное, обдуваемое ветром место, положить туда пострадавшего, снять с него верхнюю одежду.
Завернуть пострадавшего в холодную, мокрую простыню и постоянно поливать ее холодной водой, при этом обмахивая ее как можно больше.
Продолжать охлаждать пострадавшего до тех пор, пока кожа не станет прохладной, а температура тела не упадет до 38 С.
Необходимо помнить, что температура может подняться второй раз, и при необходимости быть готовым повторить свои действия.
Если пострадавший находится в бессознательном состоянии, но дышит, его необходимо перевести в безопасное положение.
Контролировать дыхание и пульс и быть в готовности приступить к сердечно-легочной реанимации.
Вызвать скорую помощь. Пострадавших от теплового удара с температурой тела выше 40°С, как правило, госпитализируют.
Электротравмы
При стихийных бедствиях, производственных авариях, нарушениях исправности электроприборов, воздействии молнией и при других несчастных случаях возможны поражения людей электрическим током – электротравмы.
Они вызывают болевые ощущения, судорожные сокращения мышц, расстройство деятельности нервных центров, органов дыхания и кровообращения. Может наблюдаться и мгновенная смерть. На месте соприкосновения с источником поражения возникают так называемые знаки тока, иногда ожоги различной степени, вплоть до обугливания и сгорания отдельных частей тела. Тяжесть электротравмы зависит от величины и степени воздействия тока, путей его прохождения через организм.
Возможны поражения электрическим током вследствие несанкционированного преодоления электризуемых проволочных заграждений, применяемых для охраны и обороны различных объектов, в том числе и военного назначения.
Поражение электрическим током возникает не только от прикосновения к источнику электричества, но и при приближении к установкам с высоким напряжением на расстояние, достаточное для образования искры или вольтовой дуги.
Первая помощь при электротравме. Попавшего под напряжение человека в первую очередь необходимо как можно быстрее освободить от воздействия электрического тока. Если невозможно отключить ток выключателем, рубильником или вывернуть электрические пробки, нужно перерубить провода топором с деревянной ручкой или инструментом, ручка которого обернута изолирующим материалом. Скрученные в шнур провода во избежание короткого замыкания и ожога следует пересекать по одному, на некотором расстоянии друг от друга.
Можно убрать провода или токопроводящую часть находящегося под напряжением предмета сухой доской, палкой, жердью, сухой скаткой шинели и другими предметами.
Когда электрический ток проходит через тело пострадавшего в землю, нужно ему под ноги пододвинуть сухую доску или другой изолирующий материал. Очень важно при этом соблюдать меры предосторожности, чтобы самому не попасть под напряжение. В этом случае желательно пользоваться резиновыми перчатками и резиновой обувью.
У пострадавших от молнии нередко обнаруживаются тяжелейшие травмы - отрыв конечностей, раздробление костей, параличи конечностей и т.п. Характерно появление на коже извилистого ветвистого рисунка красноватого цвета.
После освобождения пострадавшего от действия тока в случае остановки дыхания и сердцебиения необходимо немедленно приступить к закрытому массажу сердца и экспираторному дыханию «изо рта в рот» или «изо рта в нос». Успех реанимации определяется своевременностью начала этих мероприятий – они должны проводиться, как правило, не позднее 1–2 минут после поражения электрическим током.
При сохранении дыхания и сердцебиения, но бессознательном состоянии пострадавшего ему необходимо расстегнуть одежду, обеспечить приток свежего воздуха, дать понюхать нашатырный спирт или обрызгать лицо водой и в боковом стабилизировнном положении эвакуировать пострадавшего в лечебное учреждение.
Находящемуся в сознании пострадавшего нужно обязательно уложить, не позволяя оставаться на ногах, так как возможны осложнения, связанные с тяжелым нарушением кровообращения и обмена веществ. На обожженные участки тела накладывается стерильная повязка. Пострадавшего следует оберегать от охлаждения.
Для объективной оценки тяжести состояния и назначения дальнейшего лечения необходимо как можно быстрее вызвать к месту происшествия врача.
Профилактика электротравм заключается в точном выполнении требований техники безопасности при монтаже, эксплуатации и ремонте электроустановок и электроприборов.
1.2. Порядок проведения искусственного дыхания, непрямого массажа сердца.
Если пульс на сонной артерии есть, а дыхание отсутствует, немедленно приступают к искусственной вентиляции легким.
Сначала обеспечивают восстановление проходимости дыхательных путей. Для этого пострадавшего укладывают на спину, голову максимально опрокидывают назад и, захватывая пальцами за углы нижней челюсти, выдвигают ее вперед так, чтобы зубы нижней челюсти располагались впереди верхних.
Проверяют и очищают ротовую полость от инородных тел. Для соблюдения мер безопасности можно использовать бинт, салфетку, носовой платок, намотанные на указательный палец. При спазме жевательных мышц открывать рот можно каким-либо плоским тупым предметом. Для сохранения рта пострадавшего открытым можно между челюстями вставить свернутый бинт.
Для проведения искусственной вентиляции легких методом «рот в рот» необходимо, удерживая голову пострадавшего запрокинутой, сделать глубокий вдох, зажать пальцами нос пострадавшего, плотно прислониться своими губами к его рту и сделать выдох.
При проведении искусственной вентиляции легких методом «рот в нос» воздух вдувают в нос пострадавшего, закрывая при этом ладонью его рот.
После вдувания воздуха необходимо отстраниться от пострадавшего, его выдох происходит пассивно.
Для соблюдения мер безопасности, и гигиены делать вдувание следует через увлажненную салфетку или кусок бинта.
Частота вдуваний должна составлять 12-18 раз в минуту, то есть на каждый цикл нужно тратить 4-5 сек. Эффективность процесса можно оценить по поднятию грудной клетки пострадавшего при заполнении его легких вдуваемым воздухом.
В том случае, когда у пострадавшего одновременно отсутствуют и дыхание, и пульс, проводится срочная сердечно-легочная реанимация.
Во многих случаях восстановление работы сердца может быть достигнуто проведением прекардиального удара. Для этого ладонь одной руки размещают на нижней трети груди и наносят по ней короткий и резкий удар кулаком другой руки. Затем повторно проверяют наличие пульса на сонной артерии и при его отсутствии приступают к проведению непрямого массажа сердца и искусственной вентиляции легких.
Для этого пострадавшего укладывают на жесткую поверхность, оказывающий помощь помещает свой сложенные крестом ладони на нижнюю часть грудины пострадавшего и энергичными толчками надавливает на грудную стенку, используя при этом не только руки, но и массу собственного тела. Грудная стенка, смещаясь к позвоночнику на 4-5 см, сжимает сердце и выталкивает кровь из его камер по естественному руслу. У взрослого человека такую операцию необходимо проводить с частотой 60 надавливаний в минуту, то есть одно надавливание в секунду. У детей до 10 лет массаж выполняют одной рукой с частотой 80 надавливаний в минуту.
Правильность проводимого массажа определяется появлением пульса на сонной артерии в такт с нажатием на грудную клетку.
Через каждые 15 надавливаний оказывающий помощь дважды подряд вдувает в легкие пострадавшего воздух и вновь проводит массаж сердца.
Если реанимационные мероприятия проводят два человека, то один из них осуществляет массаж сердца, другой – искусственное дыхание в режиме одно вдувание через каждые пять нажатий на грудную стенку. При этом периодически проверяется, не появился ли самостоятельный пульс на сонной артерии. Об эффективности проводимой реанимации судят также по сужению зрачков и появлению реакции на свет.
При восстановлении дыхания и сердечной деятельности пострадавшего, находящегося в бессознательном состоянии, обязательно укладывают на бок, чтобы исключить его удушение собственным запавшим языком или рвотными массами. О западении языка часто свидетельствует дыхание, напоминающее храп, и резко затрудненный вдох.
2. Транспортировка пострадавших, использование индивидуальных средств медицинской защиты, наложение повязки, остановка кровотечения
2.1. Транспортировка пострадавших.
Способы и средства транспортировки пострадавших определяются с учетом конкретных условий и ситуаций, местонахождения пострадавших, степени травмирования, наличия специальных, подручных средств и расстояния транспортировки.
Причинение боли во время транспортировки способствует ухудшению состояния пострадавших, развитию болевого шока.
Транспортировка пострадавших может осуществляться вручную одним или несколькими военнослужащими, с использованием специальных приспособлений и подручных средств или без них, по горизонтальным, наклонным, вертикально расположенным поверхностям, в разных средах (воздух, вода, сыпучие материалы), при наличии опасных и вредных веществ.
Ведущую роль при выборе способа, средств, положений, в которых будут транспортироваться пострадавшие, играют виды травм, их локализация, состояние людей, характер заболевания. Правильно выбранные решения спасут жизнь пострадавшим, облегчат их страдания, обеспечат быстрое выздоровление. Пострадавших транспортируют в положении лежа на спине, на животе, на боку, сидя. При этом голова может быть приподнята или опущена, ноги, руки выпрямлены или согнуты. Для этих целей используются мягкие валики.
Один из распространенных и хорошо зарекомендовавших себя способов транспортировки пострадавших – использование носилок. Нести пострадавшего на носилках могут два, три, четыре человека; при этом необходимо идти не в ногу, осторожно, не раскачивать носилки, постоянно следить за правильным (горизонтальным) положением носилок в местах подъема и спуска.
При массовом поражении людей чрезвычайно важен правильный выбор очередности транспортировки пострадавших. Основным критерием при этом являются тяжесть повреждений и состояние человека. В первоочередном порядке транспортируются пострадавшие в бессознательном и шоковом состоянии, с внутренними кровотечениями, ампутированными конечностями, открытыми переломами, ожогами, синдромом длительного сдавливания. Затем транспортируются пострадавшие с закрытыми переломами, наружными кровотечениями. Последними транспортируются пострадавшие с небольшими кровотечениями, ушибами, вывихами.
Поза для транспортировки пострадавших определяется с учетом вида травмы и состояния пострадавшего.
Оптимальные позы транспортировки пострадавших в зависимости от травмы
Вид травмы | Поза |
Сотрясение головного мозга | На спине |
Травмы передней части головы и лица | На спине |
Повреждение позвоночника | На спине |
Переломы костей таза и нижних конечностей | На спине |
Шоковое состояние | На спине |
Травмы органов брюшной полости | На спине |
Травмы груди | На спине |
Ампутация нижних конечностей | На спине, с валиком под травмированной ногой |
Острые хирургические заболевания (аппендицит, прободная язва, ущемленная грыжа) | На спине |
Кровопотеря | На животе с валиком под грудью и головой |
Травмы спины | На животе или правом боку |
Травмы затылочной части головы | На животе |
Травмы шеи | Полусидячее положение со склоненной на грудь головой |
Ампутированная верхняя конечность | Сидя с поднятой вверх рукой |
Травмы глаза, груди, дыхательных путей | Сидя |
Травмы верхних конечностей | Сидя |
Ушибы, порезы, ссадины | Сидя |
Травмы спины, ягодиц, тыльной поверхности ног | На животе |
Травмы плечевого пояса | Сидя |
2.2. Использование индивидуальных средств медицинской защиты.
Пакет перевязочный медицинский индивидуальный ППИ АВ-3.
Пакет перевязочный индивидуальный марки АВ-3 (ППИ марки АВ-3) предназначен для оказания первой само- и взаимопомощи при ранениях и травмах с повреждением кожного покрова. Пакет обладает высокой сорбционной способностью, влаго- и микробонепроницаем, хорошо моделируется и фиксируется на различных участках тела, обеспечивает нормальный парообмен в ране и безболезненность перевязок.
ППИ выполнен из комбинированных материалов в соответствии с требованиями современной военной медицины.
Пакет перевязочный медицинский индивидуальный Пакет перевязочный медицинский стерильный | Включает две подушечки (подвижную и неподвижную, возможен вариант с одной неподвижной подушечкой) и эластичный фиксирующий бинт с фиксирующей застежкой типа «липучка» на конце (возможен вариант с марлевым бинтом). Пакет упакован в герметичную оболочку из комбинированного фольгированного материала (полиэтилен-фольга-лавсан). Стерильный. Способ применения: Разорвать наружную оболочку по надрезу. Снять внутреннюю оболочку. Развернуть подушечку, наложить на рану стороной, прошитой белой ниткой, прибинтовать и закрепить. Пакет перевязочный медицинский стерильный ППИ-1. ППИ-1 предназначен для оказания первой само- и взаимопомощи при несчастных случаях, авариях, стихийных бедствиях и других опасных ситуациях, в том числе и в очаге военных действий. ППИ-1 состоит из бинта (5 (7) м x 10 см), двух компрессов-подушечек, одна из которых пришита к бинту, а другая может свободно передвигаться по бинту, и герметичной оболочки. |
Состав пакета:
- повязка-подушечка из нетканного полотна подвижная, из нетканного полотна-неподвижная, марлевый бинт;
- безопасная булавка;
- 2-х слойная упаковка: внутренняя - из пергамента, внешняя-прорезиненный материал
Способ применения
Прорезинная упаковка используется для окклюзионных повязок (проникающие ранения легких - пневматоракс), внутренней стерильной частью к телу, бумага применяется для компрессов, булавка для закрепления повязок и некоторых простейших хирургических манипуляций, подушечки и бинт для наложения повязки на ранения.
Подушечки перевязочного пакета накладываются на травмированный участок одна возле другой (в один слой) или одна на другую (в два слоя), возможно на входящее и выходящее отверстие раневого канала и забинтовываются так, чтобы последующий ход бинта перекрывал наполовину предыдущий ход бинта.
Прикасаться к подушечкам категорически запрещено (делать это можно только на участках, помеченных цветными нитками).
2.3. Наложение повязки, остановка кровотечения.
Временная остановка кровотечения достигается наложением давящей повязки, жгута или закрутки, прижатием артерии к кости на протяжении.
При любом кровотечении, особенно при повреждении конечности, поврежденной области следует придать приподнятое положение и обеспечить покой. Это способствует понижению давления крови в кровеносных сосудах, уменьшению в них кровотока и образованию тромба.
Кровотечение из мелких ран и капиллярное удается остановить наложением давящей стерильной повязки. В целях лучшего сдавления сосудов ватно-марлевая подушечка ППИ или стерильная повязка накладывается на кровоточащую рану в виде тампона. Для временной остановки кровотечения на туловище пригоден лишь этот способ, так как другие неприемлемы.
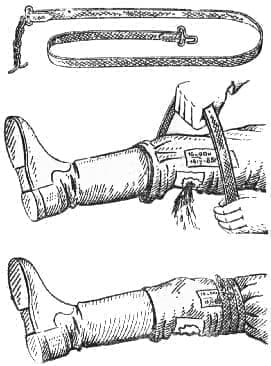
Наложение жгута является основным способом временной остановки кровотечения на поле боя при ранении крупных артериальных сосудов конечности. Для этого используется резиновый ленточный жгут. Он состоит из резиновой ленты длиной 1–1,5м, к одному концу которой прикреплена металлическая цепочка, а к другому – крючок.
| Перед наложением жгут растягивают, затем обматывают им 2–3 раза вокруг конечности так, чтобы витки ложились рядом. Концы жгута закрепляют с помощью цепочки и крючка или завязывают узлом. Жгут накладывают выше раны (ближе к сердцу) непосредственно на одежду, либо место предстоящего наложения жгута обертывают несколькими слоями бинта или другого материала. Важно, чтобы жгут не был наложен чересчур слабо или слишком туго. При слабом наложении жгута артерии пережимаются не полностью, и кровотечение продолжается. В связи с тем, что вены пережаты жгутом, конечность наливается кровью, кожа ее становится синюшной и кровотечение может усилиться. В случае сильного сдавления конечности жгутом травмируются нервы, что может привести к параличу конечности. Правильное наложение жгута приводит к остановке кровотечения и побледнению кожи конечности. Степень сдавления конечности жгутом определяется по пульсу на артерии ниже места его наложения. Если пульс исчез, значит, артерия оказалась сдавленной жгутом. Конечность, на которую наложен жгут, следует тепло укутать. Жгут, который наложен, нельзя держать продолжительное время. Оно не должно превышать 2 часа иначе может наступить омертвение конечности. Поэтому на повязке или на коже делают несмываемым карандашом надпись, указывающую время наложения жгута. Для этой цели можно использовать записку. Если через 2 часа раненый не доставлен в перевязочную или операционную для окончательной остановки кровотечения, следует временно ослабить жгут. |
Для этого прижимают пальцами артерию выше места наложения жгута, затем медленно, чтобы поток крови не вытолкнул образовавшийся тромб, жгут распускают на 5–10 мин и вновь затягивают его. Временное ослабление жгута таким способом повторяют через каждый час, пока пострадавший не получит хирургическую помощь. За раненым со жгутом необходимо наблюдение, так как жгут может ослабнуть, что приведет к возобновлению кровотечения.
При отсутствии жгута для временной остановки кровотечения можно использовать подручные материалы веревку, ремень, скрученный носовой платок и т. п.
Подручными средствами конечность перетягивают так же как резиновым жгутом, либо делают закрутку, конец которой прибинтовывают к конечности.